近年は結婚や出産の年齢が高くなっており高齢出産の割合が増えていますが、赤ちゃんがほしいなと思ったタイミングが30代後半だった場合、誰でもすぐに妊娠することが出来るのでしょうか?
ここでは出産適齢期についてと、35歳以上で妊娠したいと思ったときのチェックポイントについて分かりやすくご紹介いたします!
高齢出産とは何歳から?
高齢出産という言葉はよく使われますが実は明確な定義はなく、一般的には35歳以上で初めて出産することをいいます。
女性の社会進出が進み、ライフスタイルが変化したといっても、妊娠適齢期や閉経時期は基本的に変わりません。
平均寿命が伸びたからといっても、いつまでも妊娠できるわけではなく、妊娠できる期間は閉経期(45~55歳頃)から逆算して10年までと言われています。
日本産婦人科医会によると、35歳ぐらいから卵子の質が低下し、染色体の数に異常が見られる割合が上昇する傾向します。
高齢出産の割合(令和5年)
高齢出産の割合は年々増加しています。
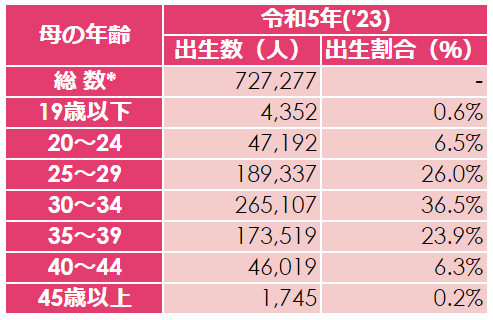
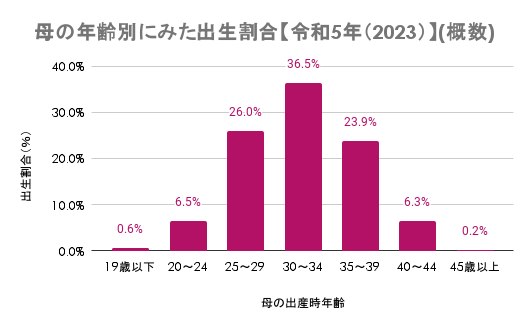
令和5年(2023年)の厚生労働省における人口動態統計により、第1子出産時の母の平均年齢は30.9歳でした。1)
母の出産時年齢別に見てみると、30~34歳が最も多く全体の36.5%を占めています。
初産以外の方も含みますが、35歳以上で見ると全体の30%を占めており、3~4人に1人は高齢出産だということが分かります。
平成12年(2000年)では全体の約12%で、およそ8~10人に1人という割合でしたので、この20年強でいかに高齢出産が増えたかが分かりますね。
【母の年齢別にみた出生数(令和5年)(概数)】
高齢出産が増えた理由
高齢出産が増えた理由として、女性の社会進出による晩婚化や医療技術の進歩が挙げられます。
初婚年齢については男女ともに上昇傾向にあり、厚生労働省による令和5年のデータによると、妻の平均初婚年齢は29.7歳で、平成2年の25.9歳と比べると3.8歳も上がっていることが分かります。
夫の平均初婚年齢は31.1歳でこちらも年々上昇しています。
【平均初婚年齢(2023年と1990年の比較)】
| 令和5年(2023年) | 平成2年(1990年) | |
|---|---|---|
| 夫 | 31.1歳 | 28.4歳 |
| 妻 | 29.7歳 | 25.9歳 |
初婚年齢の上昇とともに出産年齢も高くなる傾向にあります。
働く女性の中には、キャリアアップの時期と出産適齢期が重なり、どちらを取るか悩むことも少なくありません。
出産を優先したくても仕事を休むことにためらいを感じ、妊娠に踏み切れないというケースもあります。
また、人工授精や体外受精など技術の進歩により妊娠を諦めていた夫婦が不妊治療に取り組んだ結果、高齢出産が増えたことも挙げられます。
出産適齢期
昨今では40代でも若々しく仕事も趣味も精力的に取り組んでいる女性が多く見受けられます。
しかしいくら見た目や精神的に若々しくても妊娠のしやすさや出産に向けての継続力を考えるとある程度の出産適齢期が存在します。
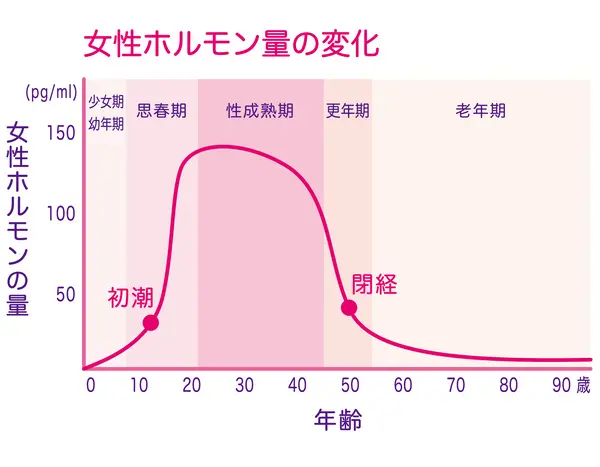
妊娠や出産には女性ホルモンが大きく関わっています。
女性ホルモンの働きによって月経が起こり、体を妊娠可能な状態に整えています。
この女性ホルモンの中でも特にエストロゲンは一生のうちで分泌量が大きく変動し、20~30代をピークに35歳ごろから徐々に減少し、40代後半になると急激に低下しやがて閉経を迎えます。
分泌量が多い20~30歳ごろはホルモンのバランスが安定し、妊娠や出産がしやすい出産適齢期といえます。
35歳ごろから女性ホルモンの分泌量がゆるやかに低下することと、卵子の老化によって妊娠力が下がっていきます。
35歳を過ぎると急に妊娠しづらくなるわけではありませんが、35歳以上で赤ちゃんが欲しいと思っているのであれば健康状態などを加味したうえで早急に妊活に取り組んだ方がよいでしょう。
卵子の老化とは
遺伝情報を伝え赤ちゃんのもととなる「卵子」は、女性がおぎゃーと生まれたときから卵巣の中にあり生涯増えることはありません。
卵子のもととなる原始卵胞は生理周期に合わせて毎回数個が減数分裂をして育ち、そのうちの成熟した一つが卵子として排卵され、精子と出会うと受精卵となります。
年齢が上がるとこの減数分裂の際に染色体の不分離が起こりやすくなり、妊娠しにくくなったり流産や染色体異常などが起こりやすくなります。
このような加齢による卵子の質の低下を一般的に「卵子の老化」と呼ぶことがあります。
35歳以上で妊娠したいと思ったら

35歳以上で初めて妊娠したいと思ったら、まずはご自身の体が妊娠できる状態かどうか確認してみましょう。
もし子宮のトラブルや健康状態などに問題があった場合、妊娠しにくかったり妊娠後のトラブルが起こりやすくなります。
妊活後しばらく経ってからこのようなトラブルが発覚し治療を開始するとそれだけ時間がかかってしまい、妊娠したいと思ったタイミングで妊娠できない可能性が出てきます。
まずは排卵の状況、子宮の状態、健康状態についてチェックしておきましょう。
基礎体温
基礎体温は生命を維持するために必要な最小限のエネルギーしか使っていない時の体温のことで、起床後そのまま横になった状態で測ります。
生理がある健康な女性の基礎体温は低めの体温が続く「低温期」と、高めの体温が続く「高温期」が生理周期と連動して繰り返されており、基礎体温を記録することで妊娠しやすい排卵日の予測のほか、無排卵の可能性や黄体機能不全の可能性などを知ることができます。
基礎体温グラフは簡単につけることが出来ますので、年齢に関わらず妊娠したいと思ったらご自身の体のリズムを知るためにもつけてみるとよいでしょう。
妊娠力チェック
ブライダルチェックとは結婚前や妊活前に行なう検診のことをいい、不妊の原因となる病気が隠れていないか?妊娠中や出産時のトラブルとなりそうな異常はないか?などを調べることができます。
風疹などの感染症に対する抗体や梅毒などの性感染症について調べておくことによって、胎児へ感染するリスク、先天性異常などのリスク、流産のリスクを減らすことができます。
生理不順や貧血などのように自覚症状があれば分かりやすいですが、年齢とともに起こりやすくなるトラブルや、自覚症状がなく性病に感染していた、なんてこともあるかもしれません。
不妊症検査
不妊とは妊娠を望む健康な男女が避妊をしないで性交をしているにもかかわらず、1年以上妊娠しない場合をいいます。
女性の年齢が上がるとともに不妊の方の割合は増加する傾向にあり、年令別の不妊の頻度をみてみると、20代前半では5%以下、20代後半でおよそ9%、30代前半では15%、30代後半で30%、40歳以上では60%以上となっています。
もしかして不妊?と思ってから検査や治療を行なっていると、家族計画が大きくずれてしまうこともあります。
また、不妊の原因は女性側にあるのではないかという目で見られがちですが、実は男性側にあることも少なくありません。
男女ともに原因があるケースも含めると、不妊の約50%は男性側にも原因があります。
これらは自覚症状がない場合もありますので、お二人で一度不妊症検査でチェックしておくと安心でしょう。
まとめ

高齢出産は一般的に35歳以上ではじめて出産することをいい、30代後半や40代でも見た目が若々しい女性が増えましたが、生物学的な出産適齢期はどうしても存在します。
35歳以上で妊娠したいと思ったら、まずは今の体の状態をチェックしてみましょう。
【参考URL】