不妊の原因は女性側に問題があると思われがちですが、実は約半数は男性側にも原因があります。
子どもを望む夫婦にとって、自分たちが不妊かどうか?は大きな問題です。
どのくらいの期間子どもができないと、不妊症といわれるのでしょうか。
また、不妊症の治療に保険は適応されるのでしょうか。
ここでは、不妊症の検査方法や、不妊治療などについてご紹介いたします。
不妊・不妊症とは
そもそも、不妊とはどのような状態を指すのでしょうか。
不妊とは、「妊娠を望む健康な男女が避妊をしないで性交をしているにもかかわらず、一定期間妊娠しない」という場合を指します。
この一定期間について産婦人科学会では1年と定義づけています。
不妊症とは、この不妊という状態から妊娠を希望して医学的な治療を受けるあるいは必要とする場合を不妊症といいます。
この一定期間はもともと2年と設定されていたのですが、晩婚などの社会背景により1年に見直されたという実情があります。
不妊の割合はおよそ13~17%であり、実に妊娠を考えている夫婦の10組に1組が不妊であると考えられていますが、先ほどもお話ししたように晩婚などによって子どもが欲しいと考える年齢が高くなってきたという背景から、この割合よりももう少し不妊であるカップルは多いのではないかと推測されています。
女性の年齢が上がるとともに不妊の方の割合は増加する傾向にあり、年齢別の不妊の頻度をみてみると、20代前半では5%以下、20代後半でおよそ9%、30代前半では15%、30代後半で30%、40歳以上では60%以上となっています。
不妊の原因

不妊の原因は世間的に女性に原因があるのではという目で見られがちではありますが、実は男性側に原因があることも少なくありません。
その割合について、WHOの報告を見てみると男性にのみ不妊原因があるという場合の割合が24%、女性にのみ不妊の原因があるという場合の割合が41%、男女ともに原因があるという場合の割合が24%となり、さらに11%は原因不明であるとしています。
【不妊の原因】
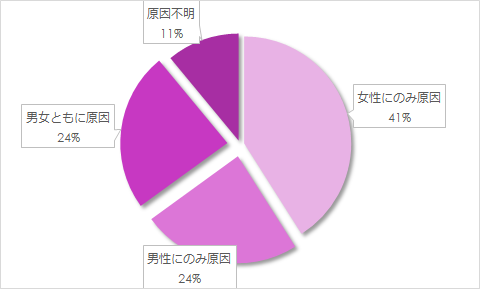
つまり、不妊の約半数は男性側にも原因があるということになります。
女性の不妊についてはさらに分類ができ、避妊なしで性行為をしているにもかかわらず一度も妊娠しない場合を原発性不妊、妊娠経験があり、出産などの経験があるのに、その後妊娠しない場合を続発性不妊と分類しています。
女性男性それぞれ不妊の原因は何なのかについて詳しくみていきましょう。
女性側の原因
女性側の不妊の原因は、その原因となる場所によって排卵因子、卵管因子、子宮因子、頸管因子、免疫因子に分類されます。
割合としては、卵管が原因によるものは20%、子宮因子が18%、免疫因子が5%ほどと考えられています。
排卵の問題
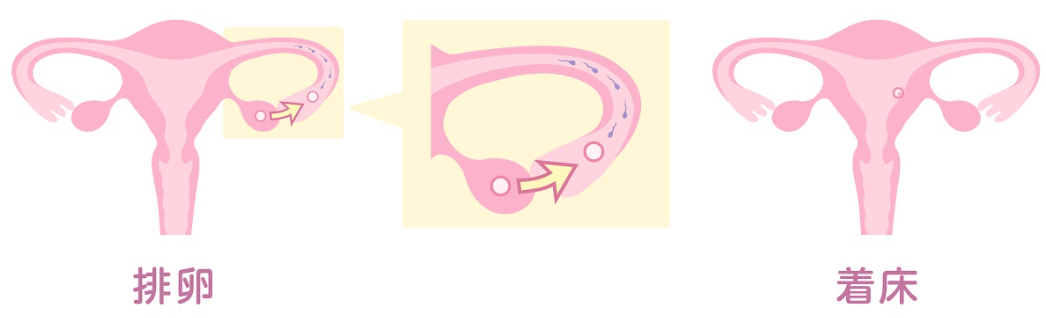
排卵がなければ妊娠を成立させることはできません。
そのため、排卵障害がある場合には不妊である可能性が高いと言えます。
排卵障害として有名なのは稀発月経(きはつげっけい)や無月経です。
しかし、「生理がきているから自分は大丈夫」とは言い切れません。
そもそも女性の生理周期は25~28日周期で起こることが一般的です。
これに加えて基礎体温が二相性(高温期と低温期がある)である場合には排卵ができているので排卵因子には当てはまらないといえます。
ですが、生理の周期が上記の周期よりも早いあるいは遅い場合や、基礎体温が二相性ではない場合には、排卵が起こっておらず不妊になっている可能性が高いと考えられます。
排卵障害になる原因にもさまざまな要因が考えられます。
例えば過度なダイエットによる大幅な体重減少やストレス、BMI27以上の過体重を契機に排卵障害を引き起こす可能性もあると考えられています。
また、本来であれば40歳代後半から50歳代頃から始まる閉経と似た状態が20~30歳代で始まる早発卵巣不全(早発閉経)によって排卵がなされず、不妊となっている可能性も考えられます。
さらに、高プロラクチン血症といい、乳汁を分泌するためのホルモンが亢進されることによって排卵が抑制されてしまうということもあります。
卵管の問題
卵管が詰まっていると卵巣で排卵された卵子と精子が出会うことができないため妊娠できません。
これは主に炎症によって卵管が癒着して閉塞したり、卵管がせまくなって卵子や精子が通れなくなることが原因となります。
クラミジアや淋菌といった性感染症があると骨盤内に炎症が起こり、それによって卵管が癒着をしてしまいます。
特にクラミジアについては無症状で経過することも多いため、感染していたことに気づかなかったということも少なくありません。
また、卵管が癒着するだけでなく子宮付属器周囲癒着も卵管因子の原因となると考えられており、子宮付属器周囲癒着を引き起こす原因が重度の子宮内膜症によるモノと考えられています。
さらに、虫垂炎など下腹部の手術をしたことがある方においては下腹部の手術の影響で卵管周囲に癒着を引き起こしていることもあるのです。
子宮の問題
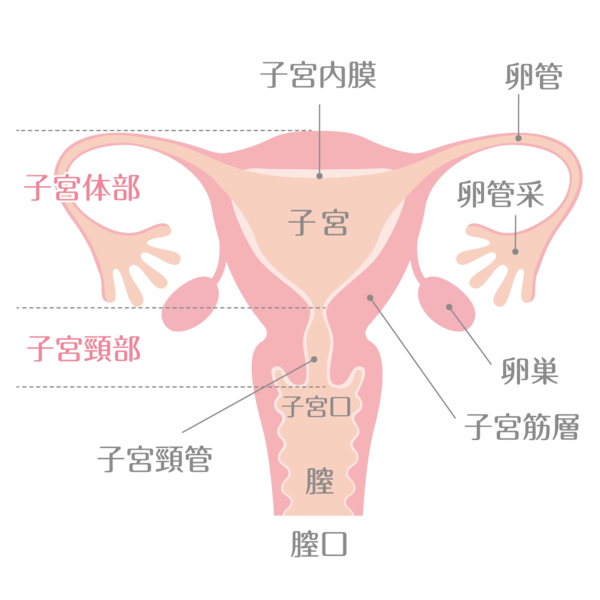
子宮筋腫などによって子宮内膜の形態が変化していると受精卵が着床しづらくなります。
特に子宮の内側へ隆起する粘膜下筋腫は着床を妨げるリスクが高いタイプの子宮筋腫となり、子宮筋腫と診断された方の15~25%がこのタイプとなります。
ほかにも子宮内膜にポリープが隆起していることによって着床を妨げられている可能性もあり、不妊症例の約24%に子宮内膜ポリープが見つかったというようなデータもあるのです。
さらに、このような子宮の病気ではなく生まれつき子宮が変形している子宮形態異常も不妊の原因として考えられますが、なかには子宮形態異常は不妊ではなく流産のリスクを高めるものであると考える方もいらっしゃいます。
ほかにも、過去に子宮の手術や帝王切開を受けて子宮内膜に傷があるという場合や子宮内で炎症が起こっていた場合にはその部分が癒着をして不妊の原因となっていることもあります。
頸管の問題
子宮頚管の粘液量が少ないと精子が奥まで侵入しづらくなり、受精を妨げてしまいます。
子宮頚管粘液とはいわゆるおりもの、帯下と呼ばれるもので、排卵期になるとおりものが増加し、精子が子宮内に進みやすくサポートをしてくれます。
ですが、過去に子宮頚管の手術を受けたことのある方や、性感染症などによって子宮頸部に炎症を起こしたことがるという場合にはこの子宮頚管粘液の分泌量が少なくなってしまうのです。
免疫因子
免疫因子とは、何かしらの原因によって精子を障害したり精子の運動を止めてしまう抗体がつくられてしまうことをいいます。
抗体がつくられているということは精子を異物とみなしているということですし、風邪や病気にかからないための免疫系の機能としては良いものですが、精子に対しては、抗体がつくられることによって奥に進むことができなくなってしまうため、不妊につながるものとなってしまうのです。
また、仮に精子が卵子に到達することができたとしても受精をも抑制してしまうため受精に至らないということもあります。
男性側の原因

男性側の不妊の原因としては、造精機能障害、性機能障害、精路通過障害の3つが考えられます。
2016年に公表された全国調査の結果を見てみると、造精機能障害が82.4%、精路通過障害が3.9%、性機能障害が13.5%の割合となっています。
実は、近年性機能障害が増加しており、その理由にはセックスレスが考えられています。
日本の婚姻カップルの45%はセックスレスという見解を示す報告もあることから、今後性機能障害による不妊症は増加してくるのではないかという見方もあります。
造精機能障害
造精機能障害とは精子を造る機能が低下することによって精子の運動力や精子の形状が悪くなってしまうことをいいます。
精巣に異常があることによる精子の形成異常、精巣上体の異常によって精子が成熟しないことでこれらのような状態が起こります。
造精機能障害の原因はさまざま考えられているものの、確固たる原因についてはまだ分かっていません。
長時間の入浴やサウナなどによって陰部を温めることによって、精索静脈瘤で精巣内の温度が高くなってしまい、これが運動性の低下につながっているのではないかとも考えられています。
また、特に病気がなかったり、陰部を温めるようなことをしていなかったりしても精子が作られないということもあります。
性機能障害
性機能障害とは性行為がうまくいかないことによって射精ができない場合のことをいいます。
代表的な病気が勃起不全(ED)と射精障害です。
勃起不全はストレスや妊活によるプレッシャーなどのほか、糖尿病などの病気によるものも考えられています。
勃起はできるものの膣内に挿入すると射精ができなくなるパターンや、勃起ができないパターンなどさまざまなタイプが考えられています。
射精障害は射精に関する機能は整っているのに、射精ができない場合のことをいい、「逆行性射精」という精液が膀胱内に逆流してしまう状態や、「無精液症」という精液が出なくなるもの、早漏・遅漏などがあります。
射精障害の原因もストレスや妊活によるプレッシャーのほかに、糖尿病や神経障害、薬剤によるものなどが考えられています。
前述したようにセックスレスによって性行為が行われないということも性機能障害の一因と考えられており、仕事が忙しくて性行為をする気になれない、結婚後は女性ではなく家族という見方になって性行為をする気になれないなどの理由が男性側からは挙がっています。
精路通過障害
精路通過障害とは精子は作られているのに射精をした分泌液の中に精子が入っていない場合のことをいいます。
この原因としては精管が詰まっていることが考えられています。
精管が詰まる原因として生まれつきの奇形も考えられるほか、精巣上体に炎症が起こったことによる癒着、鼠径ヘルニア手術などが考えられています。
不妊症の検査
まずは夫婦のどちらに不妊症の原因があるのか、そもそも不妊症になりうる病気が隠れていないかどうかを検査で確かめる必要があります。
そのため、検査は男性側と女性側で内容が異なってきます。
女性側の不妊症の検査
女性側の検査では卵巣や卵管、子宮に病気が隠れいていないかどうかを調べる検査が一般的に行われます。
まず最初に行われることが多いのは経膣超音波検査です。
経膣超音波検査
経膣超音波検査とは膣から超音波プローブを挿入し、超音波で子宮や卵巣を調べる検査のことで、子宮内や卵巣に病気がないかどうかを確認することができます。
また、排卵前後に経膣超音波検査を行い卵巣にできる卵胞の様子を見ていくことで卵子が作られているか、排卵はされているか、排卵までにどのくらいの時間がかかっていたのかなどを知ることができます。
これらの検査で異常が見られなかったという場合や、異常は見られたが併せて行っておくことが多い検査に卵管造影検査があります。
卵管造影検査
卵管造影検査とは卵管が詰まっていないかや子宮に奇形がないか、子宮筋腫がないかどうかを確認する検査のことです。
子宮から造影剤を注入してX線を活用して子宮や卵巣の様子を観察します。
卵管が詰まっているかどうかを知る検査の場合、造影剤検査のほかにも卵管通水検査というものがあります。
こちらは生食水を使用して卵管の詰まりを確認するものです。
これらの検査によって卵管の詰まりが解消されることもあり、検査をしたことによって不妊症が解消されて妊娠が成立するということもあります。
この検査でも問題がなかった、もしくは子宮内に何か疑わしい病気がありそうという場合には子宮鏡を行います。
子宮鏡
子宮鏡は膣からカメラを挿入することで、超音波エコーよりもより見やすい画像を得ることができるもので、ポリープや筋腫などの腫瘍性病変があるかどうかや子宮の中で癒着が起こっているかどうかを調べることができます。
その他の検査
また、ごくまれにですが、検査のために全身麻酔をかけて腹部の一部を切開してそこから腹腔鏡を挿入し骨盤内造機全体を見ることで不妊症の原因を明らかにしてくという方法もあります。
この検査に加えて、医師が必要と判断したときには血液検査で妊娠するために必要なホルモンや不要なホルモンの分泌量を月経周期に則って調べたり、卵巣があとどれくらい卵子を作ることができるのか卵巣予備能を調べたりします。
全ての検査において異常が見られなかったという時に行われるのがフーナーテストです。
フーナーテストとは性行為をしてもらい膣内に射精をした後に頸管粘液を採取して、膣の中で精子が運動能力を維持しているのかをチェックします。
男性側の検査
男性側の検査で行われるのは主に精液の検査と、精巣など男性器の検査、血液検査の3つです。
精液検査
精液検査とはマスターベーションにて射精をしてもらった精子を全量採取して行われるもので、精子の量、精子の濃度、精子の運動率や運動の質、精子の形態が妊娠を成立させるのに十分であるかどうかを調べます。
とはいえ、精子の状態は日によっても異なるため、一度悪い結果が出たとしても再度検査をすることがあります。
精巣の検査
精巣の検査は精巣の大きさ、勃起はするか、射精はするのかについて調べます。
また、精巣については精索静脈瘤や精巣がんがないかどうかを触診や超音波検査で確認もしていきます。
血液検査
血液検査は女性と同じく男性も妊娠を成立させるあるいは妊娠に影響が出るようなホルモンは分泌されているのかどうかを確認します。
他にも特殊な検査ではありますが精子の形成状態を調べるために精巣の組織の一部を生検したりMRIでさらに細かく奇形がないかを確認することもあります。
不妊治療の方法

不妊治療は段階を追って行われます。
まずは、女性であれば子宮や卵巣の病気、男性であれば精巣の病気が発見された場合、その病気の治療をすることが必要です。
治療を行い、状態が改善されたところで不妊治療へと移行します。
夫婦ともに生殖器に問題がないと医師から診断された、夫婦いずれかもしくはお互いに生殖器の問題があったが、手術など治療をしたことによって改善されたという場合に行われる不妊治療にはタイミング療法、人工授精、体外受精の3つがあります。
タイミング療法
タイミング療法とは排卵日を予測して性行為をして妊娠を成立させる方法です。
まずは月経開始後から経膣エコーや採血で排卵がいつされるかということを予測していきます。
排卵日が分かれば、排卵が行われる2日前から排卵日まであるいは排卵日翌日まで性行為を行っていきます。
排卵については、検査のみで予測する場合もあれば補助的に排卵誘発剤というお薬を用いることもあります。
夫婦どちらにも異常がないいわゆる原因不明の不妊症の方の場合、月経周期当たりのタイミング療法による妊娠率は5%ほどとされていますが、治療を続けていけば続けるほど妊娠率は挙がっていきます。
累積妊娠率は経過観察6ヶ月でおよそ50%となるのですが、そこから24か月では50%とほぼ横ばいの結果となります。
ですので、1年間タイミング療法を継続しても妊娠に至らなかったという場合には次の治療へと進んでいきます。
人工授精
人工授精とは男性から採取した精液を洗浄して運動率の良いものだけを厳選したうえで、子宮内に注入する方法です。
精子の量が少ない乏精子症や精子無力症、性交障害、抗精子抗体が女性側にあったりフーナーテストにて不合格だったりする場合には人工授精が選択されます。
人工授精は、排卵のタイミングと受精をさせるタイミングを併せなければなりません。
そのため、排卵日の見極めが非常に重要となります。
頻回の経膣エコー検査や血液検査、尿検査などを行って排卵のタイミングを正確に予測することが必要です。
自然な周期に任せることもありますが、排卵誘発剤など薬剤を使用することもあります。
人工授精も自然妊娠に近い形で行われる不妊治療となるため妊娠率は高くなく、1回の治療における妊娠率は5~10%程度とされています。
また、4周期体外受精を行ったとしてもその累積妊娠率は40歳未満でも約20%程度とされており、人工授精を用いたとしても約8割の方の妊娠性率は難しいと考えられています。
そのため、3~4周期行ったとしても妊娠が成立しなかった場合には次の治療へと進みます。
自然周期にて妊娠を成立させるため身体への負担は少ないものの、治療が急きょ決まることもあるので特にお仕事をされている方ではスケジュールの確保が難しいという特徴もあります。
体外受精
体外受精とは採卵であらかじめ採取していた卵子と、マスターベーションで採取していた精子を体外で受精させ、その受精卵を子宮内に戻す方法です。
体外受精は他の治療では効果がなく、この治療でなければ妊娠を成立することが難しいという場合に適応となります。
体外受精には新鮮胚移植と凍結胚移植の2種類があります。
新鮮胚移植とは採卵をした周期に受精卵を子宮内に戻す方法です。
凍結胚移植とは受精卵を凍結して自身のタイミングで後日移植を行う方法です。
また、受精卵を作る過程でも採卵した卵子に精子を振りかけるという方法と顕微授精といい、顕微鏡下で受精の手助けをする方法があります。
この受精卵を作る過程でも医療費が変わり、顕微授精の方が医療費が高くなります。
体外受精の妊娠率もやはり年齢が若ければ高いのですが年齢が上がるにつれて妊娠率は低下していきます。
26歳から32歳くらいまでの方では1回の治療による妊娠率は25%以上30%未満となりますが、それ以降は徐々に低下し、35歳では25%、40歳では15%程度とされています。
体外受精は、何度でも治療にチャレンジできるというメリットがありますし、一度にたくさんの受精卵を作ることができれば次の治療では採卵を行うことがなく身体的な侵襲も少なくて済みます。
受精卵を凍結していれば数年後に子どもが欲しいというタイミングでも治療をすることができます。
不妊治療は保険適用
不妊治療についてこれまでは保険がききませんでしたが、令和4年4月(2022年)から不妊治療が保険適用されています。
これによってタイミング法や人工授精、体外受精など、国で有効性と安全性が確認された不妊治療が3割負担で受けられるようになりました。
さらに治療費が一定額以上になった場合は高額療養費制度の対象になります。
不妊治療は1回あたりの費用が高額なうえに、一般的に何度も行う必要があります。
そのため経済的負担を減らすべく、国からの費用助成制度があります。
まとめ

不妊治療は女性が受ける治療ではなく、夫婦ともに受けていく治療となります。
費用や時間もかかり身体への負担もかかる治療もありますが、これから不妊治療を活用して妊娠を考えているご夫婦はぜひお互いで協力し合いながら不妊症を乗り越えてみてくださいね。
胎児に起こる主な染色体異常や先天性疾患の頻度についてはこちらをご参考にしてください。
【参考】