ダウン症は新生児の染色体異常の中で最も頻度が高く、いくつかある出生前診断で調べることができます。
特に高齢出産でダウン症の赤ちゃんが生まれる確率が高まることが知られており、晩婚化・出産の高齢化の影響も受けて出生前診断を受ける女性の割合が増えています。
このコラムでは、ダウン症はいつわかるのか?検査時期やエコー検査による特徴などについてご紹介しています。
ダウン症(21トリソミー)とは?

ダウン症(ダウン症候群)は染色体異常の一つで、新生児の染色体疾患の中で最も多くみられ、53%程度を占めています。
21番目の染色体が3本あるため「21トリソミー」とも呼ばれます。
(「トリ」は「3」を意味します)
はいはいや一人歩きなど運動発達がゆっくりであり、平均の約2倍かかります。
知的障害は中程度であることが多いとされていますが、個人差が非常に大きく、療育訓練によって生活の質の改善が期待できます。
特徴的な顔ぼうがあることが知られており、ダウン症候群の小児は頭が小さく、顔は広く扁平で、つり上がった眼と低い鼻をもつ傾向があります。
先天性心疾患や消化器疾患のほか、目や耳に合併症が起こる頻度が高いですが、重篤な合併症がなく治療を適切に行えば、予後は良好で平均寿命は現在では60歳を超えるとも言われています。
「ダウン症候群」という呼び方をしますが、染色体の変化があることと病気であることはイコールではなく、変化した遺伝子を誰しも6-7個はもっていると言われており、遺伝子の変化は珍しいことではありません。
そのため、ダウン症も多様性の一つである、個性であるとする考え方が少しずつ広まってきています。
(本コラムでは便宜上「疾患」と記載します)
身体の機能や成長の過程でどのような問題が起こるかは個人差が大きく、他の子と変わらず元気に育つ子がいれば、1人では生活が難しいような人もいます。
ダウン症はいつわかる?

ダウン症は生まれる前に行われる出生前診断によってその疑いが持たれることがあります。
スクリーニング検査として行われるNIPTは妊娠10週から検査が受けることができ、非確定検査ながらも検査精度が高いのが特徴です。
出生後は筋肉の緊張が弱いことや特徴的な顔つきなどで医師がダウン症の可能性を疑うことがあり、その場合は染色体分析によって検査を行います。
胎児のときにわかる:出生前診断

生まれる前にダウン症を調べる検査はいくつかあり、それぞれ検査時期や検査精度などが異なります。
【ダウン症を調べる出生前診断(検査)】
- 超音波検査(エコー検査)
- NIPT
- コンバインド検査
- 母体血清マーカー検査
- 羊水検査
- 絨毛検査
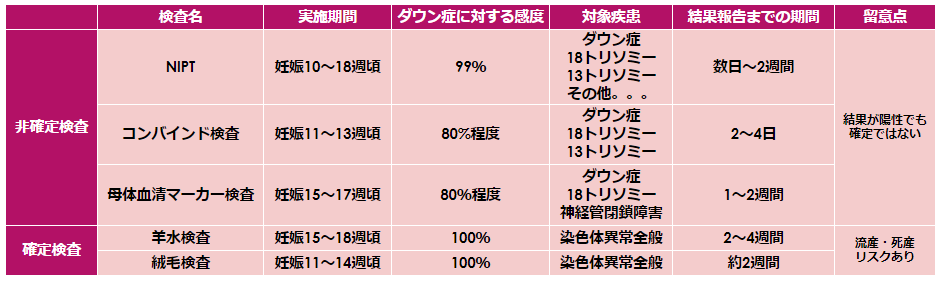
妊婦健診で行われる超音波検査ではダウン症を診断することはできませんが、首の後ろのむくみや心疾患など特徴的な所見によってその可能性を知ることができます。
NIPT、コンバインド検査、母体血清マーカー検査はスクリーニング検査として利用されます。
これらの非確定検査の結果が陽性、もしくはダウン症である確率が高いとされた場合は、羊水検査や絨毛検査を受けて「本当にダウン症か?」を診断します。
出生前診断の目的とは、生まれる前に胎児の病気や障害について調べ、安全な分娩方法を整えて出生後の治療や育児につなげるためのものです。
ダウン症に限って言えば難産になりやすいということはありませんが、早くからサポート体制などの情報を集めて備えることができます。
生まれてからわかる

生まれたばかりのダウン症のある赤ちゃんは、特有の顔貌(顔つき)やその他の見た目の特徴、筋力の弱さなどでダウン症かもしれないと疑いを持たれることがありますが、生まれてすぐは分からずその後の乳児検診などではじめて疑われることもあります。
眼や鼻や口、耳が小さく顔が平たい、首の後ろの皮膚がだぶついている、力が弱い感じがする、などの特徴がありますが、個人差がありすべてが見られるわけではありません。
生まれたばかりのダウン症の赤ちゃんの特徴については、「コラム:ダウン症のある赤ちゃんの成長とその特徴」もご参考にしてください。
エコー検査でわかる特徴
妊婦健診の超音波検査(エコー検査)でダウン症が疑われることがあります。
超音波検査は超音波を利用した画像を解析することで胎児の発育を確認し、心臓や四肢などに見た目の異常がないか、羊水量は正常かなどを調べるものです。
超音波検査はダウン症などの染色体異常を診断することはできませんが、ダウン症があると以下の所見を合併しやすいためスクリーニング検査として利用されます。
【ダウン症が疑われる超音波所見】
- 首の後ろの皮膚が厚い(頸部浮腫:NT)
- 心奇形
- 軽度水腎症
- 十二指腸閉鎖
- 大腿骨が短い
生まれたダウン症のある赤ちゃんの約半数に先天性心疾患の合併症があります。
十二指腸狭窄や閉鎖などの消化器官奇形はおよそ10%に見られます。
ただしこのような所見のみからダウン症であると断定するのは早計です。
NT肥厚
NT(ヌーカル・トランスルーセンシー)とは、妊娠初期の胎児の首の後ろの部分にある透明な組織の厚さを測定する超音波検査のことを指します。
「首のうしろのむくみ」とよく表現されます。
この領域が通常より厚い場合、染色体異常(ダウン症など)や心臓の問題など、特定の先天性疾患のリスクが高いことを示す可能性があります。
ただし、NTが厚いからといって必ずしも問題があるわけではなく、逆にNTが正常範囲でも問題が発生する可能性があるため、他の追加検査と組み合わせて使用されます。
心奇形
心臓の心室や心房の間に穴があいているなどの心疾患がよく見られます。
これはエコー検査で心臓に形に変化がないかを調べることができます。
ダウン症の赤ちゃんが生まれる確率

染色体異常の中でもっともよく耳にするのがダウン症ですが、それは他の染色体異常より無事に生まれてくる確率が高いからです。
受精卵の段階ではダウン症を含む多くの染色体異常が起こっていますが、ダウン症以外の染色体異常は流産してしまう確率が高かったり、生まれても重篤な症状があり長く生きられないケースが大半です。
日本でダウン症のある赤ちゃんが生まれる確率は、生まれた赤ちゃんのうち約500人に1人の割合で、その人数は10年間変わっていません。1)
染色体異常の中で一番多い
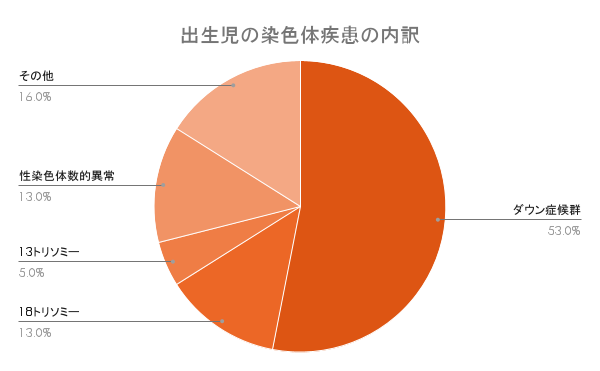
染色体疾患をもって生まれてくる赤ちゃんのうち、最も割合が多いのはダウン症(21トリソミー)で半分以上を占めています。
ダウン症、18トリソミー、13トリソミーの3種類のトリソミーで染色体異常の7割を占めることもあり、胎児の染色体異常を調べる検査である「新型出生前診断(NIPT)」では、この3種類を基本の検査項目としています。
染色体異常が起こる割合などについては、「コラム:染色体異常が起こる確率とは?」をご参考にしてください。
高齢出産では確率が高くなる
35歳以上で初めて出産することを一般的に高齢出産といいます。
出産年齢が上がるとダウン症の子が生まれる確率が高くなることが知られていますが、これは女性が生まれる時にすでに一生分の卵子の元を持っており、年齢が上がるにつれて卵子を作る際のエラーがおこりやすくなるためです。
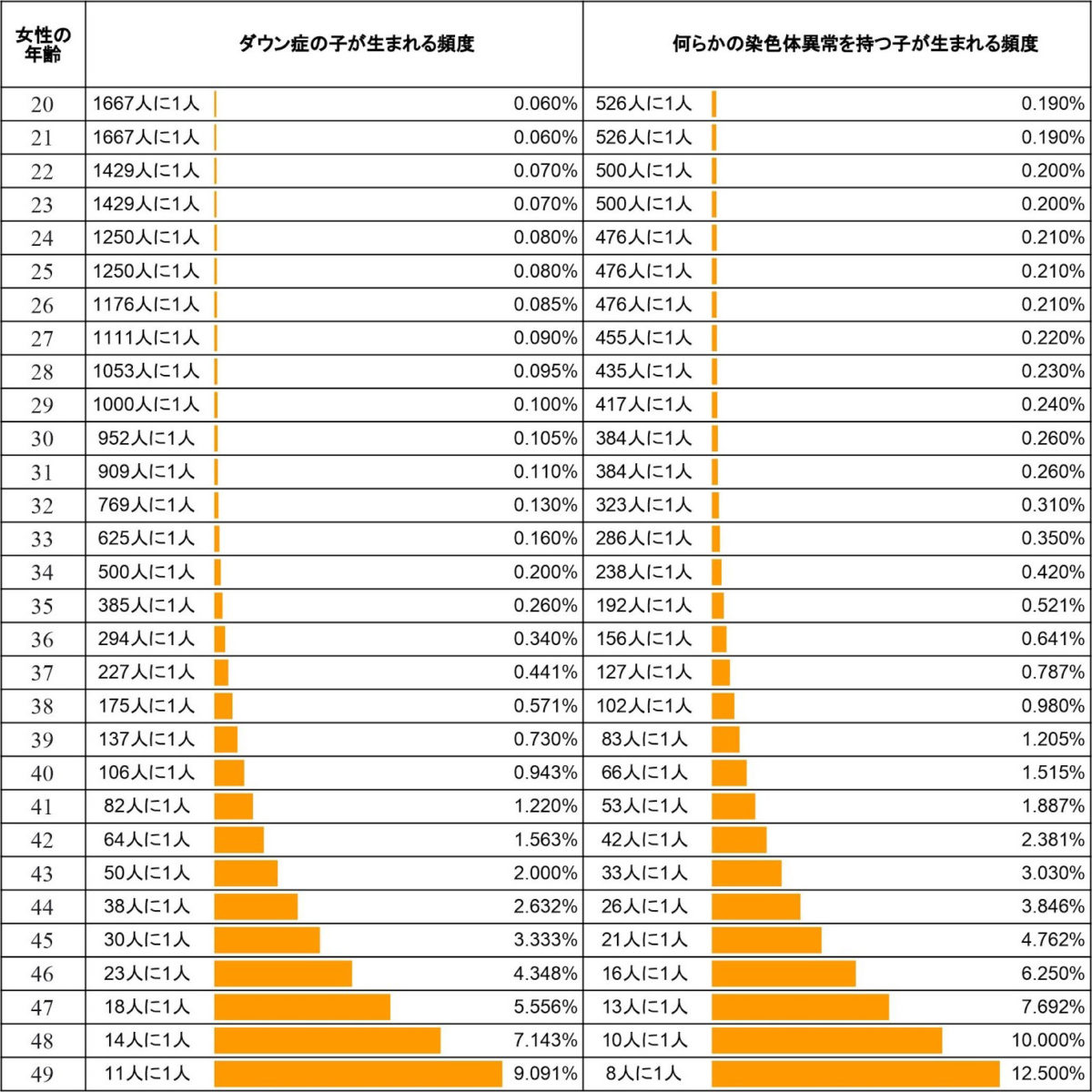
【出産年齢と染色体異常を持つ子供が生まれる頻度】
Hook EB. (1981). Rates of chromosome abnormalities at different maternal ages. Obstet Gynecol , 58, 282-5. PMID: 6455611
Hook EB, Cross PK & Schreinemachers DM. (1983). Chromosomal abnormality rates at amniocentesis & in live-born infants. JAMA , 249, 2034-8. PMID: 6220164 Schreinemachers DM, Cross PK & Hook EB. (1982). Rates of trisomies 21, 18, 13 & other chromosome abnormalities in about 20 000 prenatal studies compared with estimated rates in live births. Hum. Genet. , 61, 318-24. PMID: 6891368
一般的に、35歳以上の高齢出産においてダウン症の子が生まれる確率が高くなるとも言われていますが、その確率は35歳あたりから緩やかに増加します。
染色体異常があると、そのほとんどは出生まで至らず流産してしまいますが、ダウン症も約80%は流産や死産となってしまいます。
日本国内では現在約8万人のダウン症のある方が生活していると推測されています。
ダウン症の原因と遺伝について
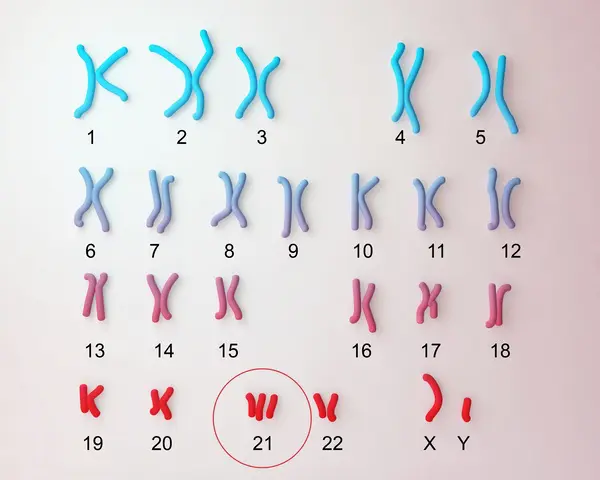
ダウン症(21トリソミー)は染色体の異常によっておこります。
染色体とは遺伝情報がつまったDNAが太く折りたたまれたもので、親から子に受け継がれる多くの遺伝情報が収められています。
ヒトの染色体は22対(44本)の「常染色体」と、男女の性別を決める1対の「性染色体」から成り立っています。
常染色体は長いものから基本的に順番に1~22番の番号が付けられています。
ダウン症(21トリソミー)はこのうち21番染色体が、通常2本で1セットのところ3本になったり部分的に過剰になった状態です。
染色体異常のほとんどは偶然おこるもので、ダウン症もその95%は遺伝ではなくたまたまおこります。
ダウン症は染色体の構造の違いによって、次のような型に分けられます。
【ダウン症の3つの型】
- 標準型
- 転座型
- モザイク型
標準型(トリソミー型)
最も多いのがこの標準型でダウン症の90~95%を占めています。
標準型は染色体の数が変化することによって起こり、90%は母親の卵子形成時における染色体の不分離という偶然におこる事象が原因です。
そのうちの約75%は高齢出産によって頻度が増加します。
トリソミー型は高齢妊娠だけが原因ではありませんが、一定数は必ずおこります。
妊娠前の行動や飲食物、両親の遺伝的な特性が影響するものではありません。
約10%は父親の精子形成時における染色体の不分離が原因です。
転座型
21番染色体に他の染色体がくっつくなどして形が変化したものを「転座型」と呼び、ダウン症の3-4%がこの型です。
転座型は両親のどちらかが転座型染色体を持っていて遺伝するケースが50%で、残りの50%は偶然に起こります。
モザイク型
正常な細胞と21トリソミーの細胞の両方をあわせもつものを「モザイク型」と呼び、ダウン症の1-2%に当たる珍しい核型です。
モザイク型は正常な細胞の割合が多いため、他の型と比べて症状が軽度になる傾向があります。
次の妊娠での再発率
一人の女性が二回妊娠したとしても、それぞれは別の妊娠であり独立していると考えます。
つまり基本的には、一回目の妊娠でダウン症のある子を授かったとしても、二回目の妊娠には関係しません。
しかし確率だけをみると、一定の条件において再罹患率は高くなり、それは妊娠時の女性の年齢であったり両親の隠れた染色体異常であったりします。
ダウン症もしくはその他の染色体トリソミーの方が家系内に1人いる場合の再発率は約1%です。
過去に30歳未満でダウン症の子の妊娠歴がある場合の再発率は、現在も30歳未満では同年齢の女性と比べて8.2倍、現在が30歳以上では2.2倍となります。
ダウン症の子の妊娠歴が2回ある場合は再発率が10-20%となり、両親のいずれかに隠れた染色体異常がある可能性があります。2)
ダウン症の平均寿命

ダウン症の合併症として多い心疾患や消化管疾患の手術技術や術後管理の向上により、かつては20歳を超えないとされていたダウン症の平均寿命ですが、現在では60歳を超えると言われています。
日本では現在約8万人のダウン症のある人が生活されていると推測され、そのうちの過半数が成人を迎えていると考えられます。
これまでの世界最高齢のダウン症のある方は83歳とされています。
アルツハイマー病に似た記憶障害、さらなる知能低下、人格の変化といった認知症の症状が比較的低い年齢で現れることがあります。
心臓の異常はしばしば薬剤や手術で治療できます。
ただし、生まれてから5歳までの死亡率は平均よりも高くなっています。
ダウン症の小児において死因の大半を占めているのは、心臓病と白血病です。
最近の研究結果から、ダウン症の黒人は白人と比べて寿命がかなり短いことが示されています。
これは医療、教育、その他の支援サービスを十分に受けられていないことの結果である可能性があります。
まとめ

ダウン症はエコー検査による超音波所見や、NIPTなどの出生前診断によってその徴候や可能性を知ることができます。
ダウン症の原因である染色体異常そのものを治療することはできませんが、心奇形など手術で治療が可能な合併症が生まれる前に分かっていれば、それだけ治療環境を整えて出産に臨むことができます。
NIPTを受けるか迷う場合は専門医に相談することもできます。
第三者に相談をすることで、正しい情報の元で客観的に頭の整理をすることができるかもしれませんので、漠然とした不安を抱えている方などはご参考になさってくださいね。
妊娠初期にお腹の赤ちゃんのダウン症について調べる検査(NIPT)はこちらをご参考にしてください。
【参考】
1)成人期を見据えたダウン症候群のある児への関わり/小児保健研究
2)Gardner RJM, et al. Chromosome abnormalities and genetic counseling. 4th ed. Oxford University Press; 2012. p.277-94.