ターナー症候群は小児慢性特定疾病に指定されている染色体異常で、出生前診断の一つであるNIPTを受けた際に発覚することがあります。
ターナー症候群の症状には個人差がありますが、適切に治療を行えば生命を脅かすような重篤な症状があるわけではありません。
ここではターナー症候群について、どのような体質なのか?遺伝するのか?といった内容も含めて基本的な情報をご紹介いたします。
ターナー症候群とは
ターナー症候群とは、染色体異常の一種で男女の性別決定にかかわる性染色体であるX染色体が一般と異なるためにおこります。
女性特有の疾患で基本的に知的障害はなく、身長が低いこと、卵巣が機能しにくいこと、ほとんどは不妊症であるということが特徴です。
「ターナー症候群」という呼び方をしますが、適切に治療を行なえば命に関わるような重篤な症状があるわけではなく病気と一概に言えず、アレルギーなどと同じように生まれつきの体質であり多様性の一つである、個性であるとする考え方が広がってきています。
(本コラムでは便宜上「疾患」と記載します)
病気・障害というイメージが先行してしまわないよう「ターナー女性」と呼ぶことが増えています。
「症候群」について
症候群とは共通の症状がある人たちをまとめた総称のことです。
ターナー症候群でいうと、身長が低い、卵巣が機能しにくいなどが当たります。
本来は原因がよく分からない場合に特定の症状がある人たちをグループ化するためにそのように呼ばれていましたが、原因が判明してもそのまま「症候群」と呼ばれているケースも多く、定義はあいまいなようです。
多くの症候群は最初に指摘した医師にちなんで命名されており、ターナー症候群は「Henry Turner」医師によって最初に報告されました。
特徴

ターナー症候群は女性に起こる染色体異常としては最も多いと考えられており、以下の症状が挙げられます。
【ターナー症候群の特徴】
- 低身長
- 翼状頸(よくじょうけい)
- 外反肘(がいはんちゅう)
- 肩や胸の幅が広い
- 耳の変形
- うなじの髪の生え際が低い
- 小顎症(下あごが小さい)
- 高口蓋(口の中の天井が高い)
- 爪の発育が悪い
- 指が少し短い
- ほくろが多い
すべての症状があるわけではなく、また個人差が大きいため生まれてしばらくは気づかれず、思春期の遅れで初めてターナー症候群が疑われるケースが多くあります。
胎児の時期から発育が悪く、「胎児発育不全」が多く見られます。
低身長
他の特徴とは違い、低身長はほとんどすべてのターナー症候群の人に見られます。
子どもの頃から低身長ですが、治療をしなければ成人女性で比較すると平均身長より20cm程度小柄です。
日本人女性の平均身長が約158mに対して、ターナー症候群の人は約139cmです。
成長ホルモン療法を受けた場合の平均身長は約147cmです。
顔つき
染色体異常では特有の顔つきがあることが知られていますが、ターナー症候群においては特にありません。
翼状頸(よくじょうけい)

翼状頸とは首の両側の皮膚がだぶついて首が太く見える状態で、ターナー症候群によく見られます。
外反肘(がいはんちゅう)
外反肘とは腕の肘から先が外側を向いている状態で、こちらもターナー症候群によく見られます。
合併症
ターナー症候群にはさまざまな合併症がありますが、注意しておくことで早期発見・早期治療や予防に努めることができます。
【ターナー症候群の合併症】
- 卵巣機能不全
- 生理がこない
- 不妊
- 骨粗しょう症
- 心奇形・心疾患
- 糖尿病
- 腎奇形・腎不全
- 自己免疫疾患
- 中耳炎
- 難聴
- 遠視、斜視
- 高血圧
- リンパ浮腫
- 側弯症
- 学習障害
症状の程度は個人差が極めて大きいですが、ほとんどの方に共通するのは不妊で、性的発達がなかったり遅れたりします。
中耳炎になりやすく、繰り返すことで難聴がみられます。
肥満や高血圧になりやすく、糖尿病や動脈硬化に注意が必要です。
心臓や腎臓の異常がよくみられます。
甲状腺の機能障害がときどきみられます。
自己免疫疾患の発症率が一般の人より高めです。
空間認識が不得意で算数が苦手、体育が苦手という子が多いようです。
知的障害はまれですが非言語性学習障害や、注意欠如・多動症(ADHD)が多く見られます。
卵巣機能不全

卵巣機能不全とは、卵巣が正常にはたらかない状態です。
卵巣は女性ホルモンの分泌や排卵にかかわっています。
卵巣が正常にはたらかなかったり機能が低下していると、生理がこなかったり不妊症になったりします。
生理がこない
一般的に女性は10~12歳頃から生理が始まったり胸がふくらんだりと「二次性徴」がありますが、それが多くの場合現れません。
約20%の人は自然と生理がきますが、それでも規則正しく続くことはまれです。
不妊
卵子提供での妊娠が可能かもしれませんが、ほぼすべての人は不妊です。
まれですが、自然に初経を迎えた人で自然妊娠の報告例があります。
生理がなかなかこずに受診した人のうち、特定できた中でもっと多い原因はターナー症候群(26.4%)だったというデータもあります。
骨粗しょう症
女性ホルモンの分泌が少ないことによって骨密度が低下し10代のうちから骨粗しょう症になりやすいため注意が必要です。
背骨が横方向に曲がる脊柱側弯症(せきちゅうしょくわんしょう)も10%程度に見られます。
リンパ浮腫
乳幼児期に手足の甲のむくみ(リンパ浮腫)がよくみられ、特に新生児期のむくみは診断の有力な手がかりとなります。
原因は染色体異常
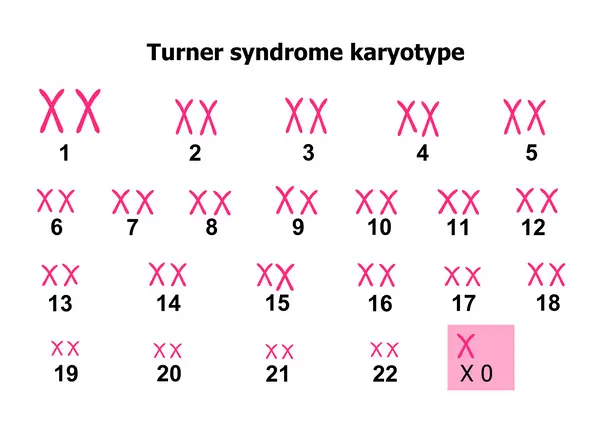
ターナー症候群は性染色体の異常によっておこります。
染色体とは遺伝情報がつまったDNAが太く折りたたまれたもので、親から子に受け継がれる多くの遺伝情報が収められています。
ヒトの染色体は22対(44本)の「常染色体」と、男女の性別を決める1対の「性染色体」から成り立っています。
性染色体には「X染色体」と「Y染色体」があり、両親から染色体を受け継ぐときに、お母さんから「X染色体」、お父さんからは「X染色体もしくはY染色体のどちらか」をもらいます。
「XX」の組み合わせで女性、「XY」の組み合わせで男性になります。
ターナー症候群は、この両親から染色体を受け継ぐ過程がうまくいかず、「XX」のうち1本がないまたは一部が欠失しています。
染色体の変化の中でも正常な細胞と異常がある細胞の両方が混ざったものを「モザイク型」とよび、ターナー症候群はモザイク型が多いのが特徴です。
モザイク型は症状や合併症が軽度になる傾向があります。
生まれる確率
ターナー症候群は胎児の段階で流産してしまう確率が非常に高いことが知られています。
生まれてくる女の子の赤ちゃんのうち、2,000~2,500人に1人の確率でターナー症候群であるとされていますが、生まれた直後は症状がほとんどなく気づかれず診断されなかったケースが相当数あると考えられており、実際はもっと多いと推測されています。
受精卵の段階ではターナー症候群を含む多くの染色体異常が起こっていますが、その大部分は流産や死産となり生まれてくることができません。
ターナー症候群も98%は流産してしまいます。
高齢出産では確率が高くなる?
35歳以上で初めて出産することを一般的に高齢出産といいます。
出産年齢が上がるにつれて、受精卵が作られる過程での分裂が正しく行われず染色体の過剰や不足が起こりやすくなり、その結果ダウン症などの染色体異常の頻度も増えていきます。
ただしターナー症候群をはじめとする「性染色体」の異常は母親の年齢に依存性はなく、どの年齢でも一定の割合で発生するといわれています。
遺伝するのか?
染色体異常と聞くと、遺伝するのではと思われるかもしれませんが、そのほとんどは遺伝ではなく偶然に起こります。
ターナー症候群も両親や環境のせいではなく、誰にでも起こりうると言われています。
先に生まれたきょうだいがターナー症候群だからと言って、次に生まれる子に影響はほとんどの場合ありません。
寿命
ターナー症候群だからといって特別に寿命が短いわけではなく、合併症に対する適切な治療を行っていれば一般の人と同じです。
治療法
ターナー症候群そのものに対する根治的な治療法はありませんが、適切な医学的ケアを行うことで一般の人と変わらない生活を行うことができます。
主に低身長に対する成長ホルモン療法と、二次性徴を助けるための女性ホルモン療法を行なっていきます。
合併症については定期的な検査により、早期発見・早期治療に努めます。
心臓や腎臓などの臓器に異常がある場合は外科手術を行います。
外反肘の場合、手術を行い、肘にある神経が周辺の骨に圧迫されないようにします。
頻度が高い肥満や糖尿病などの生活習慣病に対しては、予防に努めるとともに食事指導や運動療法を行います。
不妊治療については、卵巣凍結や卵子提供によって妊娠できるケースもあります。
成長ホルモン療法
低身長に対しては成長ホルモンの補充療法を行います。
定期的な通院は必要ですが自宅での成長ホルモンの注射が可能で、毎日行います。
身長の伸び率には個人差がありますが、治療を行なわなかった場合の平均身長は約139cmに対して、治療を受けた場合の平均身長は約147㎝と10㎝近く伸びていることがわかります。
成長ホルモン療法は治療費が高額ですが、ターナー症候群は小児慢性特定疾病に指定されているため医療費助成を受けることができます。
なお、成長ホルモンによる治療は145.4cmに達した時点で終了となります。
その後も自費で治療を継続することはできますが、小児慢性特定疾病の助成は受けられなくなります。
【参考】
小児慢性特定疾病における成長ホルモン治療の認定について(外部サイトへ移動します)
女性ホルモン補充療法
卵巣機能不全に対しては、女性ホルモンの補充療法を行います。
女性ホルモンには「エストロゲン(卵胞ホルモン)」と「プロゲステロン(黄体ホルモン)」という2種類があります。
エストロゲンのはたらきによって乳腺や子宮が発育し、女性らしいからだを作ります。
プロゲステロンは子宮の状態を整えて妊娠しやすい状態に保ちます。
これらのホルモンのはたらきにより、生理を始めとしたさまざまな変化が女性のからだには起こります。
女性ホルモンの補充療法により二次性徴を助けるほか、生理周期を整える効果も期待できます。
不妊治療
ターナー症候群の人のほとんどは残念ながら妊娠することは難しいでしょう。
まれですが排卵がある場合は将来のために卵子を取り出して凍結保存する方法があります。
一般的な女性は50歳前後で閉経を迎えますが、ターナー症候群の女性は早ければ10代で閉経を迎えて排卵がなくなるためです。
強く子どもを望む場合は第三者から卵子の提供を受けて体外受精を行なう方法もあります。
卵子提供については海外渡航の必要があり、費用も高額になります。
どうやって分かるのか?検査方法
生まれる前の出生前診断でターナー症候群だと発覚する場合もありますが、多くは生まれた後、ある程度成長してからその疑いが持たれます。
診断には血液検査により染色体の分析を行います。
出生前診断
エコー検査などの妊婦健診の際に、「通常より手足が短い」など異常を指摘され、何らかの疾患を疑い詳しく調べる場合があります。
また、ダウン症などの染色体異常を調べるために受けた出生前診断で、思わず発覚することがあります。
新型出生前診断(NIPT)を行っている一部の機関では、ターナー症候群も検査対象に含まれます。
これは非確定検査で、「ターナー症候群の可能性があるかどうか」が分かります。
本当にターナー症候群かどうか?を調べるためには、羊水検査を受けます。
なお、出生前診断でターナー症候群だと分かっても、生まれた後の症状の程度については予測できません。
生まれた後の検査
出生後に、首の両側が太くみえたり手足のむくみなどからターナー症候群が疑われることがあります。
後天的になることはありませんが、出生時には何ら一般の人と変わらずそれと分からず過ごし、思春期になって二次性徴が現れない、身長が低いままといったことから初めてターナー症候群が疑われます。
どちらの場合も血液検査により診断します。
遺伝カウンセリング
出生前診断でダウン症などの染色体異常が発覚した場合、中絶を選択する人が多いことについて議論がつきませんが、ターナー症候群は生きていくうえで重篤な症状があるわけではなく、多くの人は普通の生活を送っています。
ですが、生まれつき心臓やその他臓器に異常がある可能性があるので、専門のお医者さんを探す必要があります。
ターナー症候群の家族会が全国にありますので、これからどのような問題が起こる可能性があり、どのようなことに気を付けたらよいのか、お話を聞くのも良いと思います。
早めにターナー症候群だと分かれば、生まれた後に受けられる医療制度や福祉制度など様々なサポートを調べ万全の体制で備えることができます。
とはいっても、お腹の赤ちゃんがターナー症候群だと分かった場合、少なからず不安を抱くことと思います。
まずは専門家による遺伝カウンセリングを受けて、現状の理解と、あなたとあなたのパートナーとでしっかり話し合うことが大切です。
遺伝カウンセリングについてはこちらもご参考にしてください。
ターナー症候群のサポート体制
成長ホルモン療法は、自費の場合高額な医療費がかかります。
また、場合によっては手術、通院など何かとお金がかかります。
ターナー症候群は小児慢性特定疾病に指定されているため、一定の条件はありますが、医療費の助成が受けられます。
小児医療費助成制度や高額医療費支給制度などの医療費補助もあります。
就学・就労
就学については学業に大きな問題はなく、普通の学校に通っています。
同級生と比べて身体が小さく、体育や算数が苦手という子が多いようですが、誰しも得意・不得意があります。
就労についても同様で、一般の人と変わりなく社会生活を送っています。
自身の体質や経験から、看護などの医療系に進む人も多くいるようです。
関係団体
ある程度成長してからターナー症候群だと発覚することも多く、本人にどのように伝えるかは大きな課題です。
患者家族会が全国各地にありますので、まずは話を聞いてみるだけでもよいでしょう。
まとめ

ターナー症候群は2,000~2,500人に1人の確率で起こり、けっして珍しくはありません。
身長が小さいことと卵巣が機能しにくいこと以外は一般の人と変わらず、多くの人は進学や就職をして普通に生活することができます。
妊娠は難しいかもしれませんが、ホルモン補充療法を行なうことにより二次性徴を助けて生理周期を整える効果が期待できます。
身長についても成長ホルモン療法を行なうことで平均身長147cm程度まで伸ばすことが可能です。
そのほか目や耳のトラブルが起こりやすいなど合併症の存在はありますが、人は誰でも交通事故や病気など常にトラブルと隣り合わせの状態で生きています。
小麦や卵のアレルギーがある人も上手く付き合って生きています。
生まれる前にターナー症候群だと分かるとどんな疾患か分からず不安になるでしょうが、まずは一人で抱え込まずに遺伝カウンセラーや、家族会の方などに相談してみるのがよいでしょう。
NIPT JapanのNIPTでは胎児のターナー症候群の可能性について調べることができます。
【参考】